FMC : 10 points clésImpétigo
L’impétigo se caractérise par une infection superficielle de la couche cornée de l’épiderme. Deux bactéries sont souvent responsables : Streptococcus pyogenes et Staphylococcus aureus.
-
01Point formation n°1
Cette dermatose est fréquente chez les enfants de moins de 10 ans en période chaude du fait d’une importante transpiration. Elle se retrouve également au sein de populations précaires dont l’hygiène n’est pas satisfaisante. Du fait de son importante contagiosité, il est fréquent de voir des impétigos au sein des collectivités (écoles, centres aérés…).
-
02
L’origine de l’impétigo est à associer avec une effraction de la barrière cutanée (cas d’une blessure ou d’une piqûre d’insecte). Par la suite, la ou les lésions se développent progressivement, et l’apparition de cette pathologie est favorisée par le prurit, avec des doigts pas nécessairement propres. L’atopie est un facteur qui peut induire l’impétigo.
-
03
Deux bactéries sont responsables de l’impétigo : Streptococcus pyogenes et Staphylococcus aureus. Il est souvent difficile de distinguer cliniquement ces deux germes. Cependant, dans près de 80 % des cas, S. aureus est identifié (seul ou associé).
-
04
Cliniquement, deux formes sont classiquement décrites :
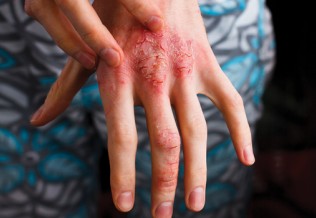
– la forme bulleuse : dans ce cas, les vési-cules ou bulles contiennent un liquide clair ou parfois translucide. Progressivement, ces vésicules ou bulles se rompent, et donnent une croûte centrale de couleur jaune qui fait penser à la couleur du miel (mélicériques). Ces lésions peuvent au départ être suintantes, mais petit à petit la croûte devient plus épaisse, et les formations augmentent de volume (en pouvant devenir coalescentes). Cette forme d’impétigo est objectivée au niveau des plis ;
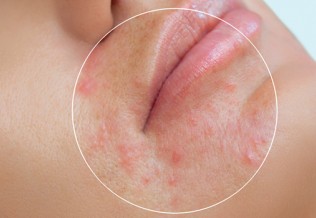
– la forme non bulleuse : elle se caractérise par des vésicules ou pustules superficielles. Progressivement, une érosion de ces éléments se produit, et une base érythémateuse et suintante apparaît. Les lésions deviennent progressivement coalescentes, et des croûtes mélicériques se forment. Les croûtes sont très adhérentes, et s’épaississent. Des formations satellites sont observées ; elles sont secondaires à une auto-inoculation. -
05
Des formes cliniques particulières sont observées :
– la forme bulleuse staphylococcique ;
–la forme impétiginisée. Elle fait suite à une dermatose sous-jacente (eczéma, varicelle, pemphigoïde, porphyrie cuta-née) ou est secondaire au prurit dans d’autres pathologies (gale ou pédiculose) ;
– chez les sujets sportifs, l’impétigo se développe à la suite de microtraumatismes cutanés, lors de la pratique de certains sports (rugby ou judo notamment). -
06
L’ecthyma est une forme évolutive d’impétigo, avec une atteinte plus sévère de la barrière cutanée. Dans ce cas, l’épiderme et le derme sont touchés par l’infection. L’examen retrouve une érosion profonde avec des croûtes souvent épaisses et adhérentes.
-
07
L’impétigo peut toucher d’autres organes. Néanmoins, ce type d’atteinte est rare. Parmi ces manifestations, il faut noter les glomérulonéphrites dont l’incidence varie de 2 à 5 %.
-
08Point formation n°8
Les explorations complémentaires sont souvent inutiles car le diagnostic est avant tout clinique. Au niveau bactériologique, on peut rechercher la bactérie responsable du tableau clinique. Cette quête peut être utile chez les sujets immunodéprimés du fait d’une possible résistance aux antibiotiques.
-
09
L’évolution se caractérise par une diffusion progressive de l’infection cutanée en quelques semaines. Dans ce cas, on note une atteinte du derme, qui est la caractéristique de l’ecthyma, mais aussi des lymphadénites ou des cellulites, voire même des érysipèles.
-
10
La prise en charge repose sur :
– le traitement local. Ce dernier est administré pour les infections limitées. Il repose sur la mupirocine (excellent antistaphylococcique) ou l’acide fusidique qui seront appliqués durant une période de dix jours à raison de trois applications par jour ;
– le traitement général qui est utilisé lors des infections étendues. Dans ce cas, on peut administrer des pénicillines M actives sur les streptocoques et staphylocoques, ou l’association amoxicilline- acide clavulanique, les macrolides (dans le cas d’allergie aux pénicillines) ou la pristinamycine durant dix jours également ;
– les mesures préventives doivent être expliquées de manière claire : bien se laver, se désinfecter, les lésions pouvant être suspectes d’infection, se laver les mains, changer les vêtements. Chez les enfants en âge scolaire, il faut demander une éviction scolaire pour éviter la contamination des autres élèves.
Références :
– Habif TP. Maladies cutanées. Diagnostic et traitement. Éd. Elsevier 2008.
– Saurat JH, Lachapelle JM, Lipsker D, Thomas L. Dermatologie et infections sexuellement transmissibles. Éd. Masson 2009.
– Pilly E. Maladies infectieuses et tropicales. Éd. Vivactis Plus 2014.
Le Dr Pierre Francès déclare n’avoir aucun lien d’intérêts concernant les données présentées dans cet article.