Maladies bulleuses auto-immunes : des évolutions thérapeutiques

Egora : Le rituximab (RTX) s’impose désormais comme le traitement de référence pour le pemphigus ?

Forme-t-on trop de médecins ?

Fabien Bray
Oui
Je vais me faire l'avocat du diable. On en a formés trop peu, trop longtemps. On le paye tous : Les patients galèrent à se soigne... Lire plus
Pr Frédéric Caux : Longtemps, le traitement de cette maladie a reposé sur les corticoïdes associés ou non à un immunosuppresseur (le mycophénolate mofétil). Puis, durant de nombreuses années, le RTX - un anticorps monoclonal anti-CD20 - a été utilisé hors autorisation de mise sur le marché (AMM) dans cette maladie en démontrant une bonne efficacité. En ce sens, une étude internationale menée sur 135 patients, a comparé le mycophénolate mofétil et le RTX, associé à une corticothérapie générale identique dans les deux groupes. L’analyse a montré qu’à un an le RTX était plus efficace pour obtenir une rémission complète prolongée. Les patients dans le groupe RTX avaient également moins besoin de corticoïdes pendant la durée de l’étude. Cette démonstration de l’efficacité du RTX a été publiée dans la revue The New England Journal of Medicine (1) et a également conduit les laboratoires Roche à demander et obtenir l’AMM pour ce médicament dans l’indication pemphigus vulgaire modéré à sévère. Cette publication confirme ce que nous avions observé dans des études académiques réalisées en France il y a plusieurs années. C’est une bonne nouvelle pour les malades qui souffrent de pemphigus et qui pourront être traités facilement par le RTX puisque cette biothérapie a maintenant l’AMM pour leur maladie et permettra d’utiliser moins de corticoïdes oraux.
Alors quid du RTX dans le traitement de la pemphigoïde des muqueuses (PM) ?
Les choses sont un peu différentes dans la PM qui est une maladie bulleuse auto-immune rare aux complications fibrosantes parfois graves, voire mortelles. Le traitement des formes sévères par immunosuppresseurs est souvent insuffisant pour contrôler la maladie. Nous avons rapporté notre expérience dans une étude rétrospective monocentrique sur 109 de nos patients atteints d’une PM active ayant débuté un traitement par RTX entre 2009 et 2019, après arrêt des immunosuppresseurs conventionnels. L’objectif était ici d’étudier l’efficacité du RTX sur un large effectif avec un suivi au long cours. Finalement cette étude a confirmé les résultats antérieurs rapportés sur des effectifs plus faibles. Le traitement par RTX permet d’atteindre une rémission complète ou quasi-complète pour 84 % des PM après 2 cycles de RTX en moyenne. Un cycle de consolidation après rémission complète ou quasi-complète ou des cycles séquentiels chez les patients rechutant fréquemment permettent d’obtenir un maintien au long cours avec un taux raisonnable d’effets indésirables. Mais il n’y a pas encore d’AMM pour cette indication. De manière générale, il s’agit là de maladies rares pour lesquelles nous ne disposons que de très peu de données. Une étude académique est en cours dans différents services de dermatologie français – pour tenter de recruter un maximum de malades – comparant l’efficacité de du cyclophosphamide, qui est la référence thérapeutique ancienne, avec celle du RTX.
Au-delà du RTX, quelle place pour les biothérapies dans le traitement des maladies bulleuses ?
Les choses semblent bouger dans ce domaine, et c’est tant mieux ! A la sortie des biothérapies contre le psoriasis par exemple, nous nous sommes interrogés sur l’efficacité éventuelle des anti-TNF sur la partie fibrosante de la PM, mais sans résultat clair à ce jour. En revanche, ce qui pourrait être particulièrement intéressant aujourd’hui, c’est l’efficacité (ou non) et l’innocuité du dupilumab contre les pemphigoïdes bulleuses récalcitrantes. L’étude Liberty est une étude multicentrique, randomisée, en double aveugle, contrôlée contre placebo et en groupes parallèles. Son objectif principal est de démontrer que le dupilumab est supérieur au placebo pour obtenir une rémission prolongée en association avec les corticoïdes oraux chez les patients atteints de pemphigoïde bulleuse. D’autres études sont en cours dans la prise en charge de ces maladies, et notamment une sur l’utilisation du benralizumab comme option de traitement pour les patients atteins de pemphigoïde bulleuse.
Les inhibiteurs de JAK constituent-ils une piste d’espoir thérapeutique pour les malades atteints de maladies bulleuses auto-immunes ?
Il est vrai que dans quelques cas cliniques, en particulier dans la pemphigoïde des muqueuses et l’epidermolyse bulleuse acquise, les inhibiteurs de JAK ont montré une certaine efficacité chez ces patients qui sont les plus difficiles à traiter. Mais ils ne sont utilisés que de manière très ponctuelle aujourd’hui. En ce sens, un travail a débuté aux Etats-Unis sur l’efficacité du baricitinib pour le traitement de la pemphigoïde oculaire. Il s’agit d’une étude de phase 2, menée par un rhumatologue sur une cohorte de 20 malades. En tout état de cause, les inhibiteurs de JAK sont une véritable piste de réflexion dans le domaine des maladies bulleuses même s’il est encore trop tôt pour se prononcer sur leur éventuelle efficacité. Les anti-JAK sont des molécules avec un effet anti-inflammatoire qui peuvent aider dans des situations de blocage thérapeutique, même si on n’a pas vraiment d’idée de leur action sur les auto-anticorps chez ces malades.
*Le Pr Caux déclare participer ou avoir participé à des interventions ponctuelles pour Sanofi.
(1) N Engl J Med. Werth V et al, 2021 Jun 17;384(24):2295-2305. doi:10.1056/NEJMoa2028564.
(2) https://doi.org/10.1016/j.fander.2021.09.512
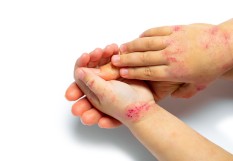
Le pemphigus est une maladie rare provoquant des lésions érosives douloureuses dans la bouche ou sur les autres muqueuses et des décollements de la peau. La cause de cette maladie bulleuse est auto-immune avec des auto-anticorps ciblant des protéines qui servent à unir les cellules de l’épiderme (desmogléines 1 et 3).
La pemphigoïde bulleuse quant à elle, est une maladie rare touchant la peau principalement des personnes âgées, associée à une morbidité significative et à une mortalité accrue secondaire à un risque d'infections, de comorbidités et d'effets secondaires graves des stéroïdes. Elle est aussi d’origine auto-immune, visant deux protéines de la membrane basale, (antigènes BPAG1, et BPAG2.
La sélection de la rédaction